Os papilomas son pequenos crecementos da pel que ocorren en varias partes do corpo. Especialmente a miúdo pódense ver en lugares onde a pel está sometida a fricción (por exemplo, no pescozo, na zona da ingle, etc. ). Só hai un motivo para a aparición de tales crecementos: este é o virus do papiloma humano. Unha infección bastante común, que no 90% dos casos se transmite sexualmente. É esta patoloxía a que provoca a aparición de papilomas no momento dunha diminución da inmunidade ou da exposición a unha serie de factores adversos.
Consideremos o problema do VPH con máis detalle e entendamos en detalle como paga a pena tratar os papilomas e cando paga a pena dar a voz de alarma.
Importante!
A información deste artigo non debe usarse para autodiagnóstico ou autotratamento. Para o diagnóstico e tratamento correctos, sempre debes consultar a un médico.
Vías de infección
O VPH é un grupo de virus extremadamente comúns e heteroxéneos que conteñen ADN que afectan o epitelio da pel e das mucosas. Segundo as estatísticas, a maioría das infeccións ocorren durante as relacións sexuais. Ademais, a infección pode ocorrer tanto durante o sexo vaxinal como durante o coito oral/anal.
Identificáronse e describíronse máis de 190 tipos de papilomavirus. Cada un deles difire en máis dun 10% da cepa relacionada máis próxima, polo que o cadro clínico pode ser diferente (ou incluso ausente).
Os pacientes de 18 a 24 anos e de 25 a 31 anos presentan as porcentaxes máis altas de infección por VPH e visitas de atención sanitaria. Por exemplo, segundo as estatísticas recentes, preto do 14, 5% das visitas a un xinecólogo en mozas de 18 a 24 anos están asociadas coa aparición de papilomas anogenitais.
Unha gran porcentaxe de infeccións ocorren por medios domésticos - por contacto coa pel ou as mucosas dunha persoa infectada. A presenza de fendas, cortes ou outros danos na epiderme aumenta o risco de infección.
A miúdo, a infección ocorre durante o parto: o neno inféctase da nai durante o paso da canle do parto. Ademais, non se pode descartar o risco de autoinfección. Prodúcese como resultado dun dano mecánico na pel (por exemplo, durante a depilación). Como resultado diso, aparecen manifestacións clínicas do VPH, é dicir, verrugas.
Paga a pena notar que o virus do papiloma pertence a patóxenos antroponóticos, é dicir, a súa transmisión só é posible de persoa a persoa. Estableceuse que as células do VPH poden persistir durante algún tempo incluso nas células da pel exfoliada.
O virus do papiloma humano é o único que non penetra no sangue, polo que o proceso infeccioso continúa sen inflamación evidente. Despois da infección, o patóxeno infecta as células inmaduras da capa basal, que posteriormente penetran nas células epiteliais. A infección adoita facilitarse pola presenza de microtraumatismos ou inflamación da pel e das mucosas, xa que isto leva a unha diminución da inmunidade local.
Como regra xeral, o VPH está presente no corpo de forma crónica e o período de incubación despois da infección dura de varios meses a varios anos.
Penetrando na célula, o virus usa sistemas celulares para producir as súas propias proteínas. Sintetízanse proteínas que admiten a replicación do ADN viral. As células do virus desenvólvense lentamente, pero co paso do tempo, a súa síntese pode levar á aparición de oncoxenes que están implicados na resposta inmune e na inflamación. Son estes xenes os que poden causar procesos malignos no corpo. O ciclo de vida do VPH pódese dividir nas seguintes etapas:
- a introdución do virus no corpo;
- replicación do ADN nas células da capa basal;
- transformación e malignidade (dexeneración maligna);
- illamento das células virais das capas superficiais do epitelio (probabilidade de infección por contacto doutras persoas).
Motivos da aparición
Moitas veces, o virus do papiloma humano está nun estado de "durmido", é dicir, non ten ningunha manifestación externa. O ADN viral sitúase nas células epiteliais en estado libre, polo que é capaz de producir partículas virais. Este proceso realízase cunha diminución da inmunidade. Na maioría dos casos, o curso da infección é asintomático debido ao funcionamento dos mecanismos da inmunidade celular. É dicir, as manifestacións externas da infección ocorren só no momento dunha diminución da inmunidade.
Por este motivo, a aparición de papilomas no corpo adoita asociarse co impacto dunha serie de factores adversos, incluíndo:
- Exacerbación de enfermidades crónicas.
- Enfermidades infecciosas.
- Trastornos metabólicos.
- Outras infeccións de transmisión sexual.
- Tabaquismo, abuso de alcohol.
- estados de inmunodeficiencia.
- Enfermidades do aparello dixestivo.
- Incumprimento das normas de hixiene persoal.
- Nutrición incorrecta.
- Estrés constante.
- Outros factores que reducen a inmunidade.
As persoas maiores corren un maior risco, xa que o sistema inmunitario funciona peor coa idade, polo que non pode protexer contra os efectos de varios organismos nocivos. Ademais, os papilomas poden converterse nun problema común nos nenos infectados polo VPH. A inmunidade non desenvolvida do neno non pode facer fronte ao virus, o que leva a varias manifestacións na pel.
Para as mulleres, o embarazo é un factor de risco. Neste punto, prodúcese unha supresión natural do sistema inmunitario, como resultado da cal aparecen papilomas en varias partes do corpo. Polo tanto, non é de estrañar que moitos pacientes só se dean conta da presenza de VPH durante o seu exame do primeiro trimestre.
Clasificación dos papilomas
Os papilomas poden aparecer na pel ou nas mucosas. Como regra xeral, tales formacións son benignas, pero hai un certo risco de dexeneración maligna. A enfermidade no seu conxunto caracterízase por un curso amplo e recorrente, é dicir, as formacións poden desaparecer e aparecer en novos lugares.
Diferentes tipos de papilomavirus levan á formación de varias lesións cutáneas. As opcións máis comúns son:
- Verrugas simples (vulgares).
- Verrugas plantares.
- Verrugas planas.
- Papilomas filamentosos (acrocordes).
- Condilomas (verrugas anogenitais).
- Papiloma coroideo.
- Papilomas de células basais.
Hai que ter en conta que as manifestacións clínicas do VPH son máis comúns nas mulleres. Os homes, pola súa banda, actúan como portadores do virus e transmíteno a través do contacto doméstico ou sexual.
Por separado, vale a pena sinalar que todos os papilomas adoitan dividirse en formacións de risco oncoxénico baixo e alto:
- O primeiro grupo inclúe crecementos que apareceron como resultado de tipos de VPH como 1, 2, 3, 5, 6, 11, 30, etc.
- No grupo de alto risco oncoxénico hai que destacar o VPH 16, 18, 31, 33, 35, etc.
Non obstante, tal división é condicional, xa que a presenza dun virus do primeiro grupo non garante a protección contra a oncoloxía e a presenza de VPH da segunda categoría tampouco supón un risco do 100% de desenvolver procesos malignos.
Síntomas da aparición
Na maioría dos casos, o VPH non presenta síntomas graves ata a aparición de formacións. É por iso que a maioría das veces o paciente non sospeita a presenza desta enfermidade. Segundo as estatísticas, ata o 90% da poboación mundial pode estar infectada co virus do papiloma humano. Non obstante, as cifras oficiais son moito máis baixas: só un 13-15% da poboación ten un diagnóstico confirmado. Ao mesmo tempo, a propagación da infección nos últimos anos aumentou máis de 10 veces.
As neoplasias caracterízanse por un aspecto recoñecible. Poden ter forma de papila sobre un talo estreito ou ser planos. Como regra xeral, son bastante densos ao tacto (pero ás veces tamén se atopan verrugas suaves). A cor dos crecementos varía desde a carne rosa pálida ata o marrón escuro. Pero hai que entender que as manifestacións clínicas difiren dependendo do tipo de VPH e da localización das formacións:
- As verrugas vulgares a maioría das veces teñen unha superficie rugosa. Caracterízanse por un diámetro superior a 1 mm. Ás veces, as formacións son bastante grandes e, debido á súa proximidade, fúndense entre si, formando extensas áreas da lesión. Estas verrugas adoitan atoparse nas palmas das mans e nos xeonllos.
- O síntoma dos papilomas escamosos é a ausencia de cambios na cor da pel, comezón ou dor. Tales verrugas teñen unha superficie lisa, pero por fóra aínda son bastante distinguibles. Ademais, caracterízanse por unha estrutura densa.
- Os papilomas filamentosos adoitan atoparse ao redor dos ollos, no pescozo, nas axilas e na ingle. Teñen un aspecto característico: pequenas protuberancias amarelas. Co paso do tempo, cambian de forma e fanse máis oblongas, podendo chegar a medir ata 6 mm de lonxitude.
- As verrugas plantares caracterízanse polo seu pequeno tamaño e superficie brillante. As formacións localízanse, como o nome indica, nos pés. Debido a isto, poden causar molestias e dor ao camiñar. Moitas veces, en torno a tales verrugas fórmanse pequenos crecementos "fillas" en forma de pequenas burbullas.
- Moitas veces, o VPH provoca a aparición de verrugas anogenitais (verrugas). En máis do 90% dos casos, tales neoplasias son causadas polo virus do papiloma tipos 6 e 11. Os condilomas localízanse nos xenitais, moitas veces causando molestias e dor.
Tamén hai tipos máis específicos de papilomas que poden ser o resultado dun ou outro tipo de VPH. Por exemplo, algunhas persoas teñen papilomas de Lewandowski-Lutz. Son múltiples, situados nas mans e nos pés, teñen un tinte marrón vermello e sobresaen por enriba da superficie da pel.
Os pacientes adoitan presentar síntomas subxectivos dunha exacerbación do virus. As posibles manifestacións inclúen as seguintes:
- Formacións únicas ou múltiples en forma de pápulas ou manchas na pel e nas mucosas.
- Coceira e parestesia (trastorno da sensibilidade) na zona afectada.
- Dor durante o contacto sexual (con aparición de verrugas anogenitais).
- Ardor e dor da pel.
- Gretas, sangrado da pel nas zonas afectadas.
Posibles complicacións
A principios do século XXI, os métodos de diagnóstico de laboratorio para o virus melloraron significativamente, como resultado do cal o VPH comezou a detectarse con máis frecuencia. Isto permitiu, en certa medida, influír na propagación da infección, así como controlar mellor as posibles complicacións.
Na maioría dos casos, os papilomas son benignos, pero non se debe ignorar o seu aspecto. Algúns tipos de virus considéranse oncoxénicos, o que significa que poden causar graves problemas de saúde.
Varios tipos de VPH provocan cancro de cérvix, vulva ou vaxina e, nalgúns casos, convértense en culpables do cancro anal e do pene:
- O CC (cancro cervical) é o segundo tumor maligno máis común despois do cancro de mama. Na maioría dos casos, esta patoloxía é causada por un virus do tipo 16 e 18. Máis de 20 mulleres morren cada día por esta enfermidade no noso país.
- O cancro de vulva e vaxina representa ata o 5% dos casos entre todas as patoloxías malignas anoxenitais. Ademais, cada décimo caso deste tipo de cancro está asociado aos tipos 6 e 11 de VPH, que se consideran pouco oncoxénicos. Cabe destacar que son estas variedades de virus do papiloma humano as que adoitan causar verrugas anoxenitais.
- O cancro anal é causado con máis frecuencia polos tipos 16 e 18 de VPH. Nas mulleres, esta patoloxía ocorre case unha vez e media máis a miúdo.
- O cancro de pene representa preto do 0, 5% de todas as patoloxías oncolóxicas dos homes. Na maioría das veces, os papilomavirus dos tipos 6, 11, 16 e 18 convértense na causa da enfermidade.
É dicir, podemos concluír que a maioría das complicacións do VPH son causadas polos mesmos tipos de virus que provocan a aparición de papilomas no organismo. Polo tanto, os expertos recomendan non descoidar o tratamento en caso de aparición de tales neoplasias.
Diagnóstico de papilomas
Para o diagnóstico de VPH, o paciente debe facer unha cita cun dermatovenerólogo. É aconsellable buscar consello se incluso aparecen verrugas únicas. Será necesaria unha cita obrigatoria cun especialista nos seguintes casos:
- Despois da ferida, quedou unha ferida que non cicatriza durante moito tempo.
- Hai unha descarga de líquido ou dor do papiloma.
- Hai un cambio no tamaño ou cor da formación.
- Hai un cheiro desagradable ou descarga de pus.
- Hai perda de cabelo na área de crecemento.
O médico realizará un exame externo para confirmar ou negar a presenza de papilomas. Ademais, non se pode prescindir dunha serie de probas de laboratorio, xa que é importante determinar o tipo de virus e as súas posibles consecuencias.
Os seguintes estudos son máis frecuentemente asignados:
- análise xeral de sangue;
- química do sangue;
- método de reacción en cadea da polimerase (PCR);
- en casos raros, unha biopsia das formacións.
A base do diagnóstico é unha análise de sangue mediante PCR. Coa súa axuda, é posible detectar a presenza de VPH, determinar o tipo exacto de virus e tamén se a enfermidade se fixo crónica.
No noso país practícase agora un enfoque diagnóstico, incluíndo o cribado preventivo. Para a súa implementación, utilízase unha proba de PCR para o VPH, xa que ata unha única realización desta proba durante toda a vida pode evitar posibles complicacións da infección.
Se é necesario, asígnanse métodos de investigación adicionais. Por exemplo, para comprobar se hai cambios no epitelio do cérvix que poderían ser causados polo VPH, utilízase unha proba de Papanicolaou (microscopía citolóxica de células con tinción de Papanicolaou). Ademais, como parte do diagnóstico, pódese realizar unha colposcopia estendida ou un exame histolóxico dos tecidos tomados do cérvix.
Pódese asignar ao paciente unha consulta e un exame de especialistas relacionados: por exemplo, un alergólogo, un inmunólogo, un urólogo, un cirúrxico oncólogo. As mulleres moitas veces necesitan consultar a un obstetra-xinecólogo para identificar os procesos de fondo e displásicos do cérvix, vulva ou vaxina.
Ademais, a miúdo úsanse métodos de diagnóstico adicionais no diagnóstico de enfermidades asociadas ao VPH:
- clínico-visual;
- colposcópico;
- citolóxico;
- inmunocitoquímica;
- histolóxico;
- TAC;
- exame ecográfico (ultrasóns), etc.
Tratamento e prevención
Non hai forma de tratar completamente o virus do papiloma. Isto non significa que o paciente non necesite consultar a un médico. É importante determinar que tipo de virus está infectado o paciente, se hai risco de neoplasias malignas e por que apareceron agora mesmo papilomas (de súpeto a persoa ten outros problemas graves de saúde). Ademais, na maioría dos casos, os síntomas da infección, é dicir, os papilomas, son tratados - son eliminados. Isto axuda a evitar lesións e reinfeccións.
O réxime de tratamento sempre se selecciona individualmente, xa que debe ter en conta o tipo de infección, as manifestacións clínicas existentes e as características individuais do organismo.
Moitas veces, durante o diagnóstico por PCR, o paciente detecta a presenza dun virus no corpo, pero non hai manifestacións clínicas. Neste caso, pódese usar terapia preventiva co uso de citostáticos. Coa súa axuda, é posible deter o desenvolvemento do virus por un tempo e evitar a aparición dos síntomas.
No caso de que unha persoa teña papilomas, será necesaria a súa eliminación. Na dermatoloxía moderna, úsanse varios métodos eficaces que permiten eliminar formacións en varias partes do corpo e membranas mucosas. Os procedementos máis utilizados son:
- Criodestrución. Técnica de eliminación con nitróxeno líquido. Hai un impacto nas áreas afectadas do corpo, baixo a influencia das baixas temperaturas, os tecidos da formación morren, o que permite eliminar os papilomas sen danar a pel e cun risco mínimo de infección. As vantaxes da técnica inclúen a formación dunha zona limitada de necrose e a ausencia de danos nos tecidos circundantes, xa que o nitróxeno líquido se aplica ás áreas afectadas. Non obstante, o proceso de restauración do epitelio pode ser bastante longo.
- Electrocoagulación. Esta técnica baséase na exposición a corrente eléctrica de alta frecuencia. Tal tratamento de papilomas caracterízase por un prezo accesible, pero pode ser moi traumático. O impacto da enerxía térmica provoca a evaporación do fluído intersticial e a coagulación dos tecidos. Como resultado, é posible eliminar crecementos únicos ou múltiples en varias partes do corpo. A técnica é bastante sinxela de levar a cabo, pero ten algunhas contraindicacións.
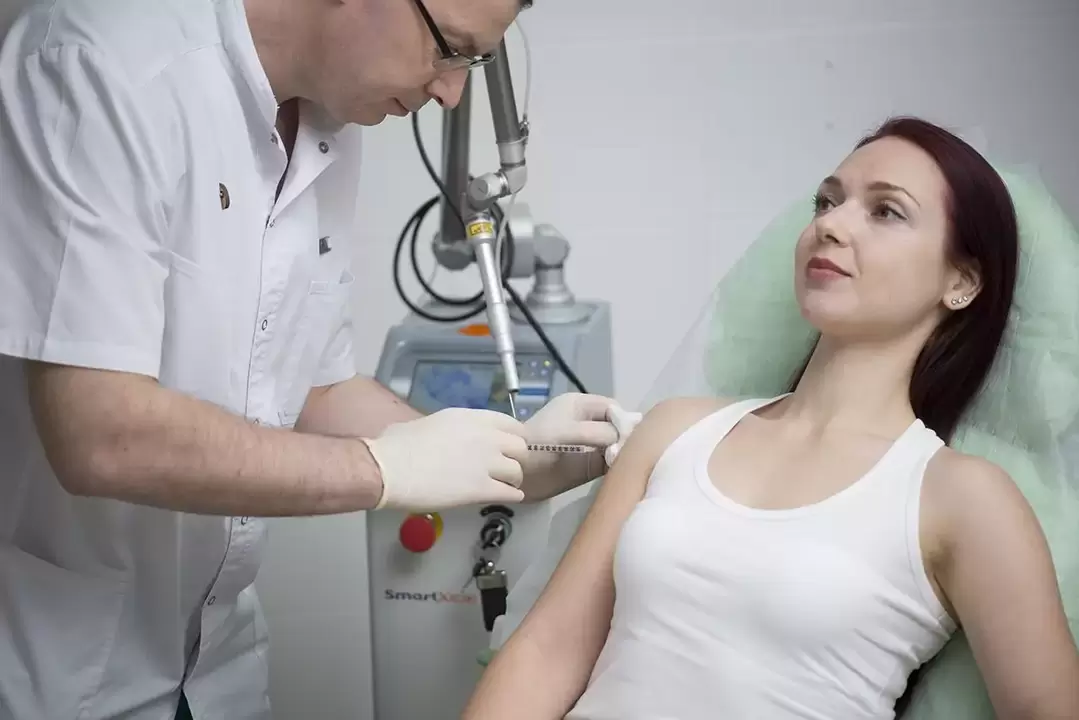
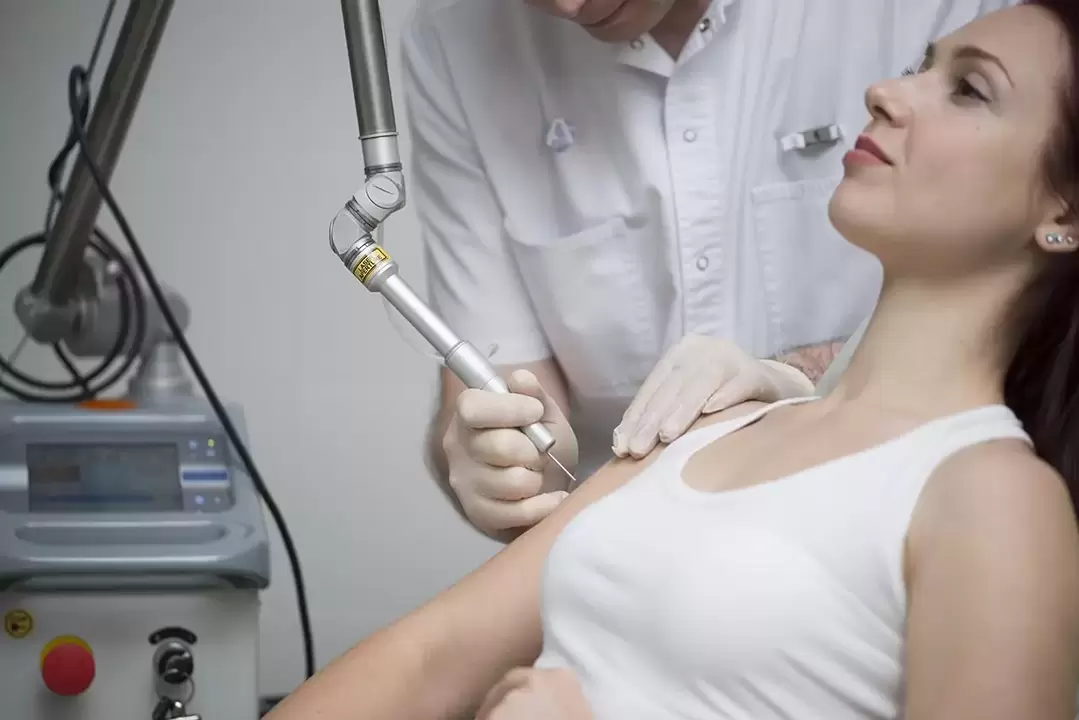
- destrución con láser. Unha das formas eficaces de eliminar papilomas e condilomas é a exposición ao láser. O láser de CO2 de alta intensidade máis utilizado. Debido á enerxía da radiación láser, os tecidos quéntanse rapidamente, o que leva a procesos destrutivos neles. A neoplasia é simplemente destruída pola evaporación do líquido intersticial. As vantaxes deste tratamento inclúen a posibilidade de exposición puntual e un trauma mínimo aos tecidos sans circundantes. Ademais, o proceso de curación é rápido e sinxelo, non se forman cicatrices nin cicatrices.
- Radiocirurxía (eliminación de ondas de radio). Trátase dunha eliminación atraumática de papilomas mediante incisión e coagulación de tecidos cun radiocoitelo. O método baséase na exposición a ondas de radio, que permiten lograr a eliminación completa da neoplasia cunha mínima molestia e sen sangrar. Este tratamento contra o VPH considérase bastante eficaz. Ademais, é posible realizar unha biopsia de formacións distantes.
- Extirpación cirúrxica. O método máis traumático e, polo tanto, pouco utilizado. A maioría das veces úsase para eliminar grandes áreas de lesións ou se se sospeita dunha dexeneración maligna do crecemento, xa que é posible realizar unha biopsia dos tecidos eliminados. Durante a operación, non só se eliminan os papilomas, senón tamén parte dos tecidos adxacentes sans. Despois do procedemento, é necesaria unha longa recuperación, tamén existe o risco de cicatrices e cicatrices.
Nalgúns casos, o paciente pode recibir un medicamento adicional. A miúdo implica tomar fármacos citotóxicos que deteñen a división celular do virus. Tamén é posible tomar fondos para aumentar a inmunidade local e tratar outras patoloxías crónicas. Nos últimos anos, fármacos antivirais con propiedades inmunomoduladoras adoitan incluírse no réxime de tratamento.
En canto aos remedios populares para o tratamento de papilomas en humanos, pódense chamar ineficaces e mesmo perigosos. Na maioría dos casos, tales métodos eliminan formacións só por un tempo - os papilomas poden reaparecer no mesmo lugar. Ademais, tales métodos non se poden usar se as formacións sangran ou causan dor.
Un lugar especial na prevención primaria do VPH e dos papilomas, que provocan, é o uso de vacinas antivirais. No noso país, para tal fin, utilízanse 2 vacinas, que permiten protexerse dos tipos máis habituais do virus (6, 11, 16 e 18). A mellor solución é vacinar antes do inicio da actividade sexual, é dicir, nun momento no que non hai contacto potencial co VPH. Por suposto, tal vacina non poderá protexer completamente contra o virus, xa que a infección pode ocorrer mesmo durante o nacemento. Polo tanto, non esquezas recomendacións sinxelas:
- Evita as relacións sexuais ocasionais e non descoides os anticonceptivos.
- Mantén unha alimentación adecuada.
- Observar as normas de hixiene persoal.
- Non use produtos de hixiene doutras persoas.
- Fai revisións regulares cos médicos.
A propia presenza do VPH no corpo non é un motivo para alarmarse ou comezar a inxestión incontrolada de varias drogas. Non obstante, este é un sinal para prestar atención á súa inmunidade, adherirse a un estilo de vida saudable e abandonar os malos hábitos. Asegúrese de consultar co seu médico para saber que probas e con que frecuencia debe someterse. Así, pode evitar complicacións perigosas da infección e lograr unha remisión a longo prazo.
Se atopou neoplasias similares aos papilomas, é mellor contactar cunha clínica especializada. Os dermatólogos expertos axudarán a determinar a causa das neoplasias na pel e, se é necesario, seleccionarán un método de tratamento.
Importante!
A información deste artigo non debe usarse para autodiagnóstico ou autotratamento. Para o diagnóstico e tratamento correctos, sempre debes consultar a un médico.
















